Предиабет: самостоятельное заболевание или фактор риска сердечно-сосудистых заболеваний?
Аннотация
Нарушения углеводного обмена характеризуются многофакторным характером развития, системностью поражения и коморбидностью. Одним из часто встречающихся коморбидных состояний у пациентов с сахарным диабетом 2-го типа, определяющих тяжесть течения заболевания и выбор стратегии управления заболеванием, является сердечно-сосудистая патология. Множество исследований подтверждают, что ранние углеводные нарушения также являются самостоятельным предиктором развития не только сахарного диабета 2-го типа, но и сердечно-сосудистых заболеваний. В статье представлены актуальные данные эпидемиологии нарушений углеводного обмена, а также обзор исследований, посвященных изучению взаимосвязи предиабета и макрососудистых заболеваний. Адекватные меры по своевременному контролю ранних нарушений углеводного обмена играют важную роль в профилактике осложнений, обусловленных нарушениями углеводного обмена, в связи с чем необходим пристальный междисциплинарный подход со стороны врачей различных специальностей к пациентам с предиабетом.
Ключевые слова: предиабет, нарушение толерантности к глюкозе, нарушенная гликемия натощак, сахарный диабет 2-го типа, сердечно-сосудистые заболевания, макрососудистые осложнения, метформин.
Prediabetes: independent disease or cardiovascular risk factor?
Abstrаct
Disorders of carbohydrate metabolism are characterized by a multifactorial nature of development, systemic lesions and comorbidity. One of the most common comorbid conditions in patients with type 2 diabetes, which determine the severity of the course of the disease and the choice of a disease management strategy, is cardiovascular pathology. Numerous studies confirm that early carbohydrate disorders are also an independent predictor of the development of not only type 2 diabetes, but also cardiovascular diseases. The article presents current data on the epidemiology of carbohydrate metabolism disorders, as well as a review of studies devoted to the study of the relationship between prediabetes and macrovascular diseases. Adequate measures for the timely control of early disorders of carbohydrate metabolism play an important role in the prevention of complications caused by disorders of carbohydrate metabolism, in connection with which patients with prediabetes require a close interdisciplinary approach on the part of doctors of various specialties.
Key words: prediabetes, impaired glucose tolerance, impaired fasting glycemia, type 2 diabetes mellitus, cardiovascular diseases, macrovascular complications, metformin.
Введение
В современной медицинской практике неуклонно растет процент пациентов с множественной хронической патологией, зачастую имеющей этиопатогенетически взаимосвязанные между собой механизмы развития и прогрессирования. Сахарный диабет (СД) является распространенным социально значимым заболеванием, являющимся одной из основных причин преждевременной заболеваемости и смертности во всем мире. Согласно данным Международной федерации диабета (International Diabetes Federation – IDF), на сегодняшний день более 463 млн человек в возрасте 20–79 лет страдают СД. По прогнозам, к 2030 г. в мире будет насчитываться 578 млн взрослых с диабетом, а к 2045 г. цифра достигнет 700 млн [1]. В Российской Федерации в Государственном регистре больных СД на 01.01.2019 зарегистрированы 4,58 млн человек (3,12% населения РФ). [2] Однако, по данным эпидемиологического исследования распространенности СД 2-го типа (СД 2) в нашей стране – NATION, которое завершилось в 2015 г., уже на тот момент были выявлены около 5,9 млн человек 20–79 лет, страдающих СД 2, при этом более 1/2 случаев были выявлены впервые в ходе исследования [14]. СД характеризуется многофакторным характером развития, системностью поражения и коморбидностью. Одним из часто встречающихся коморбидных состояний у пациентов с СД 2, определяющих тяжесть течения заболевания и выбор стратегии управления заболеванием, является сердечно-сосудистая патология. При этом с показателями заболеваемости как СД 2, так и сердечно-сосудистой патологией ассоциированы ранние нарушения углеводного обмена, т.е. предиабет – один из ключевых факторов риска развития данных заболеваний. Предиабет характеризуется повышением уровня глюкозы выше нормальных значений, но не достаточных для диагностики СД. К основным формам ранних нарушений углеводного обмена относят нарушение толерантности к глюкозе (НТГ) и нарушение гликемии натощак (НГН), а также может иметь место сочетание НТГ и НГН [3]. В последние годы число людей с предиабетическими формами нарушений углеводного обмена прогрессивно растет, при этом показатели распространенности могут варьировать в различных странах в зависимости от принятых критериев постановки диагноза (табл. 1). Американская диабетическая ассоциация (ADA) предлагает более низкий порог диагностики предиабета – при гликемии натощак 5,6–6,9 ммоль/л, а также рекомендует использовать для диагностики предиабета уровень гликозилированного гемоглобина (HbA1c) 5,7–6,4% [4]. При использовании НbА1c в качестве маркера ранних углеводных нарушений необходимо помнить об ограничениях использования HbA1c, таких как сопутствующая анемия, хронические заболевания почек и другие системные заболевания и гематологические нарушения, которые нарушают надежность HbA1c как интегрированного показателя гликемического контроля [5–9]. Согласно критериям IDF, Российской ассоциации эндокринологов (РАЭ), Национального института охраны здоровья и совершенствования медицинской помощи Великобритании (NICE), Канадской ассоциации диабета (Diabetes Canada), отрезным значением НГН является 6,1–6,9 ммоль/л [10–13]. Критерием диагностики НТГ, согласно данным всех перечисленных ассоциаций, является уровень гликемии 7,8–11,0 ммоль/л.
По данным исследования NATION, распространенность предиабета в РФ составила 19,3%, т.е. более 20 млн человек [14]. В то же время результаты международного эпидемиологического проекта HAPIEЕ показали, что распространенность предиабета в РФ, в частности НГН, может быть еще выше и зависит от используемых диагностических критериев определения: 28,1% – при отрезной точке по уровню глюкозы плазмы ≥6,1 ммоль/л, согласно критериям РАЭ, до 54,8% – при определении в соответствии с критериями ADA (≥5,6 ммоль/л) [15]. Ряд исследований, проведенных в США и Великобритании, продемонстрировали, что распространенность предиабета у взрослых составляет 38% и 35% соответственно [16]. Кроме того, имеются данные о неуклонном росте распространенности предиабета, почти в три раза между 2003 и 2011 г. в разных этнических группах Великобритании [17].
На сегодняшний день известны основные факторы риска развития предиабета и, соответственно, СД 2, к которым относятся: возраст старше 45 лет; избыточная масса тела и ожирение (индекс массы тела ≥25 кг/м2); семейный анамнез СД (родители или братья/сестры с СД 2); гестационный СД или рождение крупного плода в анамнезе; артериальная гипертензия (≥140/90 мм рт. ст. или медикаментозная антигипертензивная терапия); привычно низкая физическая активность; холестерин липопротеидов высокой плотности ≤0,9 ммоль/л и/или уровень триглицеридов ≥2,82 ммоль/л; синдром поликистозных яичников; наличие сердечно-сосудистых заболеваний (ССЗ).
Высокая распространенность ранних нарушений углеводного обмена определяет тенденцию к дальнейшему росту заболеваемости СД 2, при этом основной причиной смертности у данной группы пациентов являются именно ССЗ. Данный факт подтверждает необходимость настороженности врачей различных специальностей в отношении своевременного выявления предиабета, так как своевременно начатые профилактические мероприятия могут значительно снизить риск развития СД 2 и его осложнений в будущем.
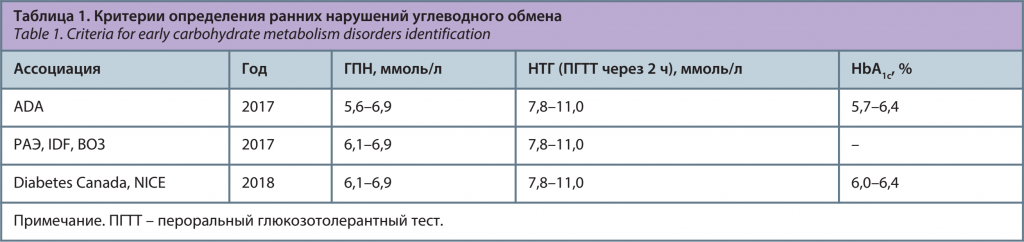
Патофизиология сердечно-сосудистых осложнений при предиабете
Известные патофизиологические дефекты, лежащие в основе СД 2, по данным множественных исследований, начинают проявляться уже на предиабетических стадиях нарушений углеводного обмена [18–22] (рис. 1). Естественное прогрессирование дисгликемии основано на повышении инсулинорезистентности и прогрессирующем изменении функции β-клеток поджелудочной железы [23].
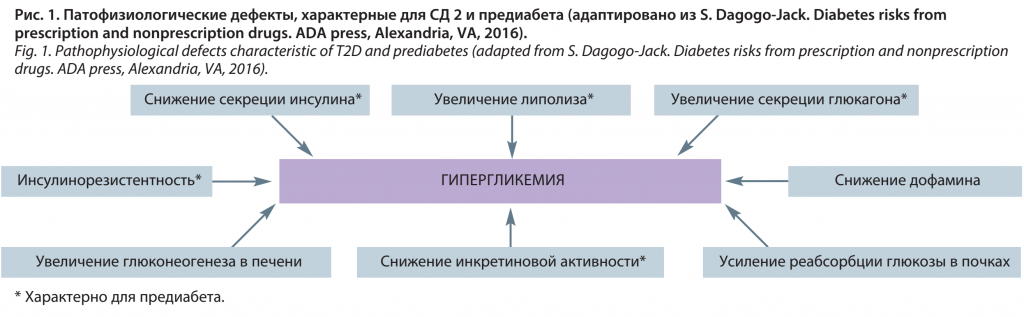
Известно, что предиабет характеризуется инсулинорезистентностью, гипергликемией, неспецифическим воспалением и метаболическими нарушениями, зачастую связанными с сопутствующим ожирением, вызывают эндотелиальную вазодилататорную и фибринолитическую дисфункцию, что приводит к повышенному риску ССЗ и почечных заболеваний (рис. 2). Важно отметить, что чувствительность к инсулину и микрососудистое русло взаимосвязаны и влияют на доставку инсулина и глюкозы в скелетные мышцы, эндотелиальную функцию и ремоделирование внеклеточного матрикса, способствуют прогрессии гипергликемии от предиабета к СД 2. Эндотелиальная дисфункция ассоциирована с неблагоприятным прогнозом развития ССЗ, а механизмы ее формирования, такие как инсулинорезистентность, висцеральное ожирение, гипергликемия характерны для предиабетических стадий нарушения углеводного обмена [25, 26]. Возникновение ранней дисфункции эндотелия и сосудистого воспаления ведет к вовлечению в патологический процесс моноцитов с последующей трансформацией их в пенистые клетки (стадия липидных полосок), что спустя годы неизбежно приводит к раннему развитию атеросклеротических бляшек, а наличие общего провоспалительного фона способствует их нестабильности, разрыву и сосудистой окклюзии [31]. Таким образом, на этапе предиабета запускаются механизмы, способствующие развитию макрососудистых осложнений, развивается эндотелиальная дисфункция, которые прогрессируют и становятся основой более серьезных нарушений, формируя сердечно-сосудистый континуум вплоть до сердечной недостаточности [24].
Другим изученным маркером сердечно-сосудистого риска на стадии предиабета является артериальная жесткость [27]. В исследовании H. Park и соавт. проводилась оценка артериальной жесткости методом CAVI (cardio-ankle vascular index) и коронарного атеросклероза путем определения индекса коронарного кальция CACS (coronary artery calcium score). Были получены данные, демонстрирующие более высокий индекс CAVI, индекс CACS и выраженность коронарного стенозирования у пациентов с предиабетом по сравнению с участниками без нарушений углеводного обмена [28]. В исследовании J. Wang и соавт. также продемонстрирована положительная связь между предиабетом и показателем артериальной жесткости [29]. Более агрессивное течение коронарного атеросклероза на фоне предиабета было подтверждено и в исследовании B. Açar и соавт. (2018 г.), которое изучало течение коронарного атеросклероза у лиц с нарушениями углеводного обмена: 255 пациентам с впервые возникшим острым коронарным синдромом была проведена коронароангиография с оценкой частоты трехсосудистого поражения и расчетом индексов SYNTAX и Gensini. Значение каждого из индексов и частота многососудистого поражения были достоверно выше в группах СД 2 и предиабета по сравнению с группой контроля [30].
Полученные данные позволяют считать, что на этапе предиабета следует начинать не только раннюю профилактику СД 2, но и ССЗ, использовать многофакторный подход к ведению таких пациентов, привлекая при необходимости кардиологов и терапевтов к выявлению и коррекции ранних нарушений углеводного обмена.
Вклад предиабета в развитие сердечно-сосудистых заболеваний: обзор исследований
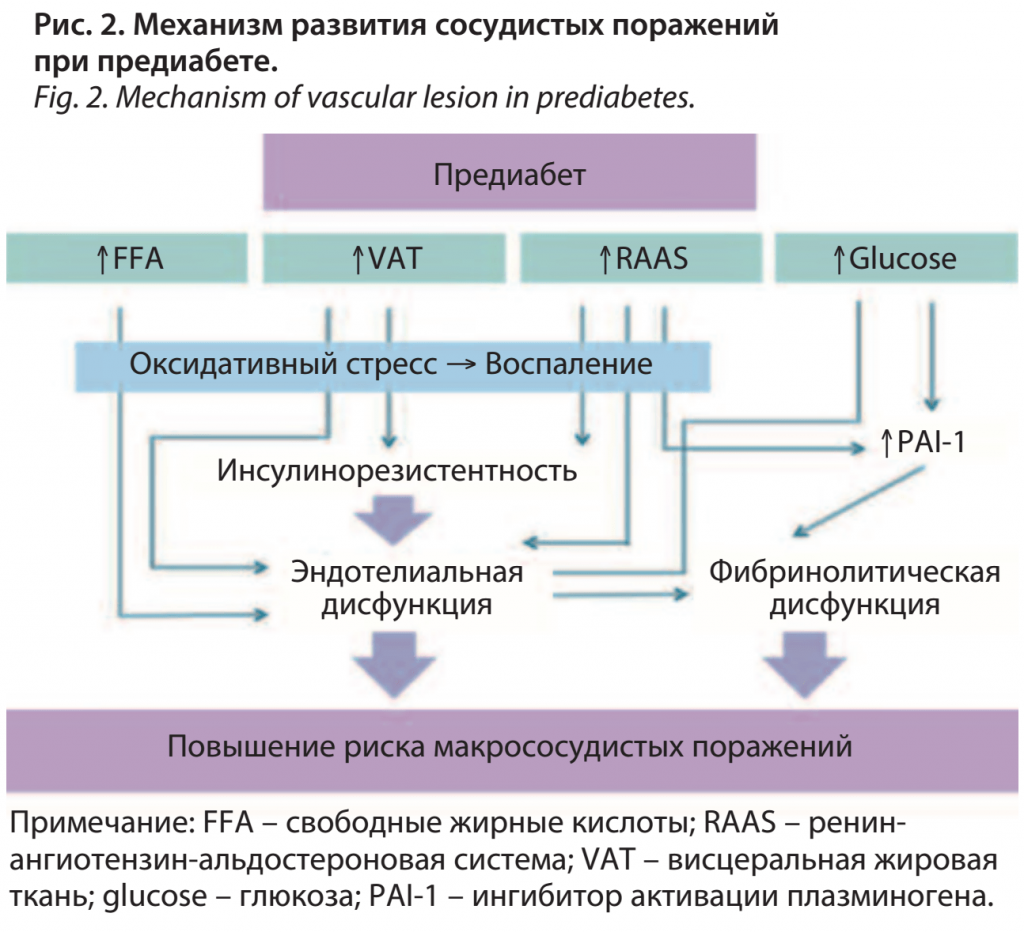
Значимость СД 2 как фактора риска ССЗ давно стала несомненной, и его наличие почти всегда является показателем высокого или очень высокого сердечно-сосудистого риска у пациентов, в то время как вклад предиабета непосредственно в развитие ССЗ все еще остается предметом обсуждений и исследований. Ряд эпидемиологических исследований на сегодняшний день уже продемонстрировали, что предиабет является значимым предиктором ССЗ. Например, в исследовании Diabetes Epidemiology: Collaborative Analysis of Diagnostic Criteria in Europe (DECODE) была подтверждена связь между НТГ и повышенным риском ишемической болезни сердца (ИБС) [32]. По его результатам смертность у пациентов с НТГ оказалась крайне высокой по сравнению с испытуемыми с нормогликемией и НГН. Повышение уровня гликемии через 2 ч после нагрузки глюкозой может служить предиктором внезапной сердечной смерти, ССЗ и ИБС. Согласно результатам Фремингемского исследования, наличие НТГ также повышает риск развития СД 2 и сердечно-сосудистых осложнений, причем в большей степени, чем артериальная гипертензия и гиперхолестеринемия [33, 34]. По данным обзора McMaster University, у пациентов с НТГ относительный риск развития СД 2 оказался в 6 раз выше, чем у лиц с эугликемией, и в 12 раз выше при сочетании НТГ и НГН [35]. Отмечалось, что развитие СД 2 при наличии НГН происходило в 4,7 раза чаще, чем при нормальной толерантности к глюкозе. Таким образом, предиабет по праву можно считать кардиометаболическим состоянием, связанным с повышенным риском развития сосудистых осложнений [36] (рис. 3), так как традиционные факторы риска ССЗ (гипертриглицеридемия, снижение уровня холестерина липопротеидов высокой плотности – ЛПВП, дислипидемия, ожирение, гипертония) довольно распространены среди людей с ранними формами нарушения углеводного обмена и опережают диагноз СД 2 [37–43]. Данные факторы риска обычно предшествуют нарушению эндотелий-зависимой вазодилатации, дисфункции гладких мышц сосудов и повышению жесткости артерий и определяют развитие атеросклероза [44]. Так, согласно одному из метаанализов, основанного на 35 исследованиях, получены убедительные доказательства связи предиабета с развитием инфаркта миокарда и застойной сердечной недостаточности, а также ИБС [41]. А на основании данных исследования Multi-Ethnic Study of Atherosclerosis (MESA) [37] были сделаны выводы о том, что предиабетическое состояние связано с трехкратным увеличением риска развития и выявления нераспознанного инфаркта миокарда по сравнению с нормогликемическим статусом.
Более того, в ряде работ была подтверждена значимость предиабета в развитии цереброваскулярных заболеваний, в частности оценивались риски развития транзиторных ишемических атак, первичных и повторных случаев инсульта [45–48]. Исследование Q. Qiao и соавт. указывает на то, что НТГ является значимым предиктором инсульта и будущих ССЗ [49], а анализ данных в работе R. Tanaka и соавт. показал, что и СД, и предиабет были связаны с неблагоприятными краткосрочными прогнозами развития острого ишемического инсульта [50]. По данным работы KORA-MRI, из 400 пациентов, прошедших МРТ-исследование, у 103 пациентов выявлен предиабет, а 54 имели СД. Группа пациентов с предиабетом характеризовалась более высоким риском образования бляшек сонной артерии и неблагоприятных функциональных параметров сердца [51]. Описанные исследования также убедительно доказывают необходимость тщательного мониторинга ранних нарушений углеводного обмена с целью снижения сердечно-сосудистого риска и неблагоприятных исходов для пациентов.
 В 2016 г. опубликованы результаты крупного метаанализа, посвященного оценке роли предиабета в показателях сердечно-сосудистой заболеваемости и смертности от всех причин. В результате данной работы предиабет, определяемый как НГН (независимо от используемых критериев определения) или НТГ, был связан с повышением смертности от всех причин и ССЗ среди населения в целом [52]. В обновленной версии метаанализа от 2020 г. [53] авторы уделили дополнительное внимание не только показателям смертности, но и зависимости их от используемых критериев диагностики предиабета, а также зависимости рисков у пациентов с предиабетом и исходными атеросклеротическими заболеваниями. Подтвердилась связь предиабета (независимо от формы – НГН, НТГ или повышение уровня НbА1с) с повышенным риском смертности от всех причин и ССЗ в общей популяции, а также отдельно у группы пациентов с исходным атеросклеротическим ССЗ. В общей популяции предиабет был связан с повышенным риском смертности от всех причин (относительный риск – ОР 1,13; 95% доверительный интервал – ДИ 1,10–1,17), от комбинированного ССЗ (ОР 1,15; 95% ДИ 1,11–1,18), от ИБС (ОР 1,16; 95% ДИ 1,11–1,21) и инсульта (ОР 1,14; ДИ 1,08–1,20). У пациентов с исходным атеросклеротическим ССЗ предиабет был также ассоциирован с повышением риска смертности от всех причин (ОР 1,36; 95% ДИ 1,21–1,54), комбинированного ССЗ (ОР 1,37; 95% ДИ 1,23–1,53) и ИБС (ОР 1,15; 95% ДИ 1,02–1,29), но примечательно, что не отмечено различий в отношении риска инсульта (ОР 1,05; ДИ 0,81–1,36) по сравнению с группой без исходного атеросклеротического поражения. Обращает на себя внимание часть метаанализа, посвященная разности показателей риска в зависимости от метода определения НГН. В группе пациентов с исходным атеросклеротическим заболеванием не продемонстрирована значительная разнородность риска всех исходов для различных критериев определения предиабета (все I2<50%, p>0,10). В то время как при отсутствии атеросклеротического заболевания такая неоднородность результатов наблюдалась и зависела от того, по каким критериям был диагностирован предиабет (в частности НГН). Проведено сравнение группы пациентов с гликемией 5,6–6,05 ммоль/л, укладывающейся в критерии диагностики НГН ADA (5,6–6,9 ммоль/л) и группы пациентов с НГН в соответствии с определением Всемирной организации здравоохранения (ВОЗ) – 6,1–6,9 ммоль/л. Значительная неоднородность наблюдалась в отношении риска всех исходов (все I2>50%, p<0,05), за исключением ИБС (I2=23,3%, p=0,24). При сравнении группы пациентов с нормогликемией с пациентами, у которых НГН определялась в диапазоне гликемии 5,6–6,05 ммоль/л, значимое повышение риска отмечено только в отношении ИБС (ОР 1,05; 95% ДИ 1,01–1,10), при отсутствии таковой разницы по другим исходам. При этом концентрация глюкозы в плазме натощак 6,1–6,9 ммоль/л (что является критерием определения НГН согласно ВОЗ, IDF, РАЭ и др.) была ассоциирована с повышенным риском смертности от всех причин (ОР 1,26; 95% ДИ 1,16–1,36), ИБС (ОР 1,12; 95% ДИ 1,05–1,19) и инсульта (ОР 1,18; 95% ДИ 1,05–1,32). Кроме того, регрессионный метаанализ показал, что в общей популяции НТГ, несет более высокий риск смерти от всех причин (p=0,002) и инсульта (p=0,043) по сравнению с НГН.
В 2016 г. опубликованы результаты крупного метаанализа, посвященного оценке роли предиабета в показателях сердечно-сосудистой заболеваемости и смертности от всех причин. В результате данной работы предиабет, определяемый как НГН (независимо от используемых критериев определения) или НТГ, был связан с повышением смертности от всех причин и ССЗ среди населения в целом [52]. В обновленной версии метаанализа от 2020 г. [53] авторы уделили дополнительное внимание не только показателям смертности, но и зависимости их от используемых критериев диагностики предиабета, а также зависимости рисков у пациентов с предиабетом и исходными атеросклеротическими заболеваниями. Подтвердилась связь предиабета (независимо от формы – НГН, НТГ или повышение уровня НbА1с) с повышенным риском смертности от всех причин и ССЗ в общей популяции, а также отдельно у группы пациентов с исходным атеросклеротическим ССЗ. В общей популяции предиабет был связан с повышенным риском смертности от всех причин (относительный риск – ОР 1,13; 95% доверительный интервал – ДИ 1,10–1,17), от комбинированного ССЗ (ОР 1,15; 95% ДИ 1,11–1,18), от ИБС (ОР 1,16; 95% ДИ 1,11–1,21) и инсульта (ОР 1,14; ДИ 1,08–1,20). У пациентов с исходным атеросклеротическим ССЗ предиабет был также ассоциирован с повышением риска смертности от всех причин (ОР 1,36; 95% ДИ 1,21–1,54), комбинированного ССЗ (ОР 1,37; 95% ДИ 1,23–1,53) и ИБС (ОР 1,15; 95% ДИ 1,02–1,29), но примечательно, что не отмечено различий в отношении риска инсульта (ОР 1,05; ДИ 0,81–1,36) по сравнению с группой без исходного атеросклеротического поражения. Обращает на себя внимание часть метаанализа, посвященная разности показателей риска в зависимости от метода определения НГН. В группе пациентов с исходным атеросклеротическим заболеванием не продемонстрирована значительная разнородность риска всех исходов для различных критериев определения предиабета (все I2<50%, p>0,10). В то время как при отсутствии атеросклеротического заболевания такая неоднородность результатов наблюдалась и зависела от того, по каким критериям был диагностирован предиабет (в частности НГН). Проведено сравнение группы пациентов с гликемией 5,6–6,05 ммоль/л, укладывающейся в критерии диагностики НГН ADA (5,6–6,9 ммоль/л) и группы пациентов с НГН в соответствии с определением Всемирной организации здравоохранения (ВОЗ) – 6,1–6,9 ммоль/л. Значительная неоднородность наблюдалась в отношении риска всех исходов (все I2>50%, p<0,05), за исключением ИБС (I2=23,3%, p=0,24). При сравнении группы пациентов с нормогликемией с пациентами, у которых НГН определялась в диапазоне гликемии 5,6–6,05 ммоль/л, значимое повышение риска отмечено только в отношении ИБС (ОР 1,05; 95% ДИ 1,01–1,10), при отсутствии таковой разницы по другим исходам. При этом концентрация глюкозы в плазме натощак 6,1–6,9 ммоль/л (что является критерием определения НГН согласно ВОЗ, IDF, РАЭ и др.) была ассоциирована с повышенным риском смертности от всех причин (ОР 1,26; 95% ДИ 1,16–1,36), ИБС (ОР 1,12; 95% ДИ 1,05–1,19) и инсульта (ОР 1,18; 95% ДИ 1,05–1,32). Кроме того, регрессионный метаанализ показал, что в общей популяции НТГ, несет более высокий риск смерти от всех причин (p=0,002) и инсульта (p=0,043) по сравнению с НГН.
Таким образом, в этом масштабном метаанализе (129 исследований) с участием более 10 млн участников были сделаны три основных вывода. Во-первых, по сравнению с нормогликемией предиабет был связан с повышенным риском смертности от всех причин и ССЗ в общей популяции и у пациентов с атеросклеротическим ССЗ. Во-вторых, в общей популяции НТГ несет более высокий риск смерти от всех причин, ИБС и инсульта, чем НГН. В-третьих, риск смертности от всех причин, связанной с НГН, в основном связан с концентрацией глюкозы в плазме натощак в диапазоне 6,1–6,9 ммоль /л.
Лечение
В настоящий момент подтверждена эффективность как немедикаментозной, так и медикаментозной стратегии в предотвращении развития СД 2 и эффективной профилактики ССЗ у лиц с предиабетом.
Немедикаментозное лечение – важнейшая часть ведения пациента с нарушениями углеводного обмена. Основные меры немедикаментозного лечения можно охарактеризовать как ведение здорового образа жизни – диета, направленная на снижение или поддержание нормальной массы тела, отказ от курения и избыточного потребления алкоголя, а также дозированные физические нагрузки. Очень важна постоянная поддержка врача или специалиста-диетолога, а рекомендации по изменению образа жизни и питания должны быть конкретными и последовательными. Пациентам с избыточной массой тела необходимо уменьшение суточной калорийности пищи, разработка плана регулярных физических нагрузок. Первоочередная цель – стойкое уменьшение массы тела на 5–10%. В настоящее время установлено: единственное, что действительно приводит к уменьшению массы тела, – это создание суточного дефицита энергии, т.е. преобладание расхода энергии над ее поступлением. Снижение массы тела на 5–10% в течение 6–12 мес сопровождается достоверным уменьшением риска для здоровья и по силам для большинства больных [54, 55]. Не существует стандартного плана питания, который работает универсально для всех людей с предиабетом. Питание должно быть индивидуально подобрано для пациента с учетом целей, гастрономических и культурных предпочтений, умения рассчитывать свой рацион, а также готовности и способности к переменам. Существуют разные примерные варианты питания при ранних нарушениях углеводного обмена, которые не являются обязательными для соблюдения, но являются достаточно распространенными среди населения. Результаты рандомизированного исследования диетических вмешательств PREDIMED (PREvención con DIeta MEDiterránea) для первичной профилактики ССЗ показали снижение на 40% частоты СД 2 у участников, получавших средиземноморский вариант питания, по сравнению с участниками, которым была назначена диета с низким содержанием жиров [56, 57]. Ряд других исследований также продемонстрировали положительное влияние средиземноморской диеты в отношении кардиометаболического профиля пациентов, наряду с удовлетворительной коррекцией массы тела в большинстве случаев отмечалось улучшение показателей маркеров воспаления [58–60].
Физические нагрузки – важная часть рекомендаций по изменению образа жизни. На этапе снижения массы тела они дополняют редуцированную по калорийности диету и позволяют стимулировать метаболизм, улучшать энергетический баланс, продлевать и повышать эффективность пищевых ограничений. Особое значение физическая активность приобретает для поддержания мышечной массы, общей тренированности и выносливости. Под влиянием нагрузок умеренной интенсивности улучшается чувствительность к действию инсулина, снижается уровень триглицеридов и возрастает холестерин ЛПВП, повышаются функциональные резервы сердечно-сосудистой и дыхательной системы. Рекомендуется регулярная физическая активность умеренной интенсивности (быстрая ходьба, плавание, велосипед, танцы) длительностью не менее 30 мин в день, максимально часто в неделю (совокупно не менее 150 мин/нед). Физическая активность приводит к снижению сердечно-сосудистых факторов риска, снижению инсулинорезистентности, снижению депрессии, уменьшению потери тощей массы во время снижения массы тела, снижению риска развития СД 2, остеопороза, ССЗ.
В относительно небольшом финском исследовании по профилактике СД (Finnish Diabetes Prevention Study) и по результатам 30-летнего наблюдения в исследовании по профилактике СД Da Qing (Da Qing Diabetes Prevention Study) показано значительное снижение риска развития СД 2 при внедрении изменений образа жизни у лиц с НТГ и уменьшение частоты сосудистых осложнений [61–63].
Каждый компонент программы изменения образа жизни (и коррекция питания, и физическая активность) может влиять на различные факторы риска, в том числе и на метаболические нарушения, что, в конечном счете, приводит не только к улучшению показателей углеводного обмена, но и к общему снижению сердечно-сосудистого риска. К негативным сторонам программ по изменению образа жизни следует отнести отсутствие достаточной мотивации у пациентов, низкую приверженность к таким методам лечения, неспособность большинства пациентов к пожизненному соблюдению принципов здорового образа жизни. Поэтому применение медикаментозной стратегии профилактики СД 2 у лиц с предиабетом и неэффективностью мероприятий по изменению образа жизни является обоснованным. Свою эффективность в снижении риска развития СД 2 показали различные фармакологические препараты: метформин, ингибиторы α-глюкозидазы, орлистат, агонисты рецептора глюкагоноподобного пептида 1 и тиазолидиндионы. Препаратом первого выбора для лечения пациентов с предиабетом на сегодняшний день признан метформин [10, 64]. Метформин эффективно снижает гликемию натощак и после нагрузки глюкозой, а также оказывает благоприятное влияние на сопутствующие факторы риска. Было показано, что у лиц с предиабетом метформин снижает уровни С-реактивного белка и тканевого активатора плазминогена [65], продуктов перекисного окисления липидов [66], улучшает эндотелиальную функцию [67] и липидный профиль [68]. Также для пациентов с предиабетом продемонстрирована эффективность метформина в снижении систолического артериального давления (особенно у лиц с НТГ и ожирением) [69] и уменьшении гипертрофии миокарда левого желудочка [66]. По данным исследования DPP (Diabetes Prevention Program), у пациентов с высоким риском развития СД 2 изменение образа жизни (не менее 150 мин/нед физической активности и снижение массы тела) сопровождалось уменьшением риска развития СД 2 на 58% (95% ДИ 48–66%), а терапия метформином способствовала уменьшению количества новых случаев СД на 31% (95% ДИ 17–43%) в сравнении с плацебо [70]. В DPP интенсивное изменение образа жизни, которое значительно снизило риск СД 2, также сопровождалось снижением потребности в антигипертензивных препаратах. Исследователи DPP также сообщили, что в группе интенсивного изменения образа жизни отмечено повышение уровня холестерина ЛПВП и снижение уровня триглицеридов, а также снижение липопротеидов низкой плотности (ЛПНП) в течение примерно 3 лет наблюдения.
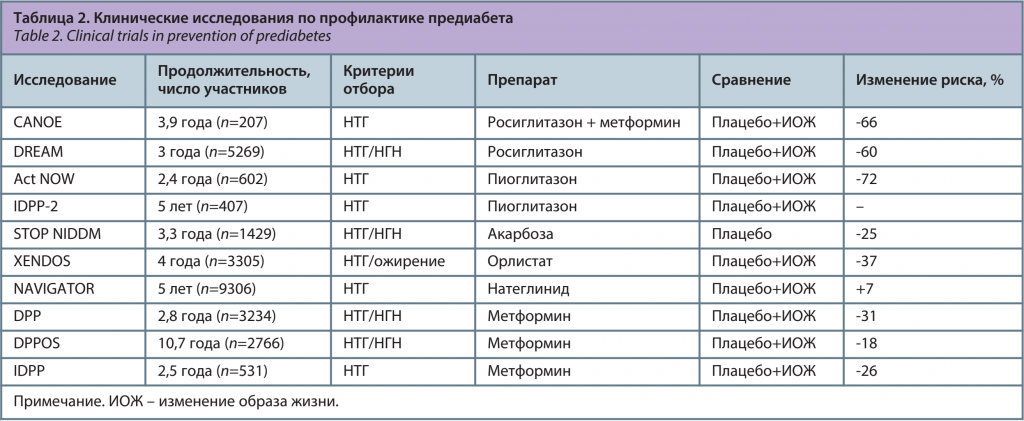
По данным J. Armato и соавт., многокомпонентная медикаментозная терапия, включающая метформин, значительно превосходит по эффективности немедикаментозные мероприятия [71]. Так, у пациентов с высоким и умеренным риском развития СД 2 за средний период наблюдения 32,09±1,24 мес развитие СД 2 на фоне только немедикаментозных методов лечения было отмечено в 4,1% случаев, у пациентов с умеренным риском развития СД 2 на фоне терапии метформином в сочетании с пиоглитазоном – в 1,7% случаев (p=0,0009 в сравнении с группой немедикаментозной терапии), а в группе с высоким риском развития СД 2, получавшей комбинированную терапию метформином, пиоглитазоном и агонистом рецепторов глюкагоноподобного пептида-1 (ГПП-1), развитие СД 2 не отмечалось ни у одного пациента. Относительный риск развития СД в группе умеренного риска на фоне терапии метформином и пиоглитазоном составил 0,29 (95% ДИ 0,11–0,78; p=0,0009), в группе трехкомпонентной медикаментозной терапии метформином, пиоглитазоном и агонистом рецепторов ГПП-1 у пациентов высокого риска развития СД – 0,12 (95% ДИ 0,02–0,94; p=0,04).
В одном из исследований, включавшем 6522 пациента с ИБС и предиабетом, отмечено, что применение акарбозы достоверно снижает вероятность развития СД 2, но при этом не снижает риск серьезных неблагоприятных сердечно-сосудистых событий [72].
На сегодняшний день представлены результаты множества исследований, направленных на оценку эффективности различных вмешательств при предиабете (табл. 2) [73–79].
В исследовании ACT NOW было обнаружено, что пиоглитазон снижает риск развития СД 2 примерно на 70% у пациентов с избыточной массой тела и предиабетом [80]. Однако следует отметить, что в ряде случаев прием препаратов ассоциирован с развитием нежелательных эффектов, и может сопровождаться повышением гликемии после отмены терапии. Кроме того, фармакологическое вмешательство у лиц с предиабетом не эффективно без фундаментального изменения образа жизни, направленного на коррекцию основных факторов риска. В связи с этим текущие руководящие принципы большинства эндокринологических сообществ рекомендуют изменение образа жизни в качестве подхода 1-й линии для профилактики диабета [81–84].
Аналогичным образом, исследование NAVIGATOR (долгосрочное исследование натеглинида и валсартана для предотвращения или отсрочки СД 2 и сердечно-сосудистых осложнений) показало, что у лиц с высоким риском ССЗ с НТГ изменение образа жизни и расширение привычной физической активности было связано со снижением риска сердечно-сосудистых событий [85]. Основываясь на этих результатах, в рекомендациях Европейского общества кардиологов по диабету, предиабету и ССЗ рекомендуется изменение образа жизни в качестве ключевого аспекта профилактики СД 2 и ССЗ [86].
Заключение
Таким образом, ряд фундаментальных наблюдательных и проспективных исследований, а также множество масштабных метаанализов убедительно доказали наличие тесной патогенетической взаимосвязи между СД 2, предиабетом и ССЗ. В связи с чем чрезвычайно актуально развитие эффективного междисциплинарного взаимодействия врачей различных специальностей в своевременной диагностике ранних форм углеводных нарушений и активной имплементации мероприятий по ранней профилактике коморбидных заболеваний. Это даст возможность более эффективной профилактики развития серьезных осложнений на раннем этапе, снизить сердечно-сосудистую смертность и содействовать увеличению продолжительности жизни пациентов. Модификация образа жизни остается основой ведения таких пациентов, однако при неэффективности немедикаментозных методов коррекции оправдано назначение медикаментозной терапии, имеющей доказательную базу и направленной на коррекцию кардиометаболических факторов риска.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
- IDF Diabetes Atlas. 9th Edition. 2019. Publisher: International Diabetes Federation, 2019. ISBN: 978-2-930229-87-4. https://www.idf.org/e-library/welcome/copyright-permission.html
- Шестакова М.В., Викулова О.К., Железнякова А.В. и др. Эпидемиология сахарного диабета в Российской Федерации: что изменилось за последнее десятилетие? Терапевтический архив. 2019; 91 (10): 4–13. DOI: 10.26442/00403660.2019.10.000364 [Shestakova M.V., Vikulova O.K., Zheleznyakova A.V. et al. Diabetes epidemiology in Russia: what has changed over the decade? Therapeutic Archive. 2019; 91 (10): 4–13. DOI: 10.26442/00403660.2019.10.000364 (in Russian).]
- Барбараш О.Л., Воевода М.И., Галстян Г.Р. и др. Предиабет как междисциплинарная проблема: определение, риски, подходы к диагностике и профилактике сахарного диабета 2-го типа и сердечно-сосудистых осложнений. Российский кардиологический журнал. 2019; 24 (4): 83–91. DOI: 10.15829/1560-4071-2019-4-83-91 [Barbarash O.L., Voevoda M.I., Galstian G.R. et al. Prediabet kak mezhdistsiplinarnaia problema: opredelenie, riski, podkhody k diagnostike i profilaktike sakharnogo diabeta 2-go tipa i serdechno-sosudistykh oslozhnenii. Rossiiskii kardiologicheskii zhurnal. 2019; 24 (4): 83–91. DOI: 10.15829/1560-4071-2019-4-83-91 (in Russian).]
- American Diabetes Association. 2. Classification and Diagnosis of Diabetes: Standards of Medical Care in Diabetes – 2018. Diabetes Care 2018; 41 (Suppl. 1): S13–S27. DOI: 10.2337/dc18-S002
- Dagogo-Jack S. Pitfalls in the use of HbA1(c) as a diagnostic test: the ethnic conundrum. Nat Rev Endocrinol 2010; 6: 589–93.
- Chapp-Jumbo E, Edeoga C, Wan J, Dagogo-Jack S. Ethnic disparity in hemoglobin A1c levels among normoglycemic offspring of parents with type 2 diabetes. Endocr Pract 2012; 18: 356–362.
- Ebenibo S, Edeoga C, Wan J, Dagogo-Jack S. Glucoregulatory function among African Americans and European Americans with normal or pre-diabetic hemoglobin A1c levels. Metabolism 2014; 63: 767–72.
- Herman WH, Dungan KM, Wolffenbuttel BH et al. Racial and ethnic differences in mean plasma glucose, hemoglobin A1c, and 15-anhydroglucitol in over 2000 patients with type 2 diabetes. J Clin Endocrinol Metab 2009; 94 (5): 1689–94.
- Soranzo N. Genetic determinants of variability in glycated hemoglobin (HbA1c) in humans: review of recentprogress and prospects for use in diabetes care. Curr Diab Rep 2011; 11 (6): 562–9.
- Алгоритмы специализированной медицинской помощи больным сахарным диабетом. Под редакцией И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова. 9-й выпуск (дополненный). Сахарный диабет. 2019; 22 (S1): 1–121. DOI: 10.14341/DM221S1 [Standards of specialized diabetes care. Edited by I.I. Dedov, M.V. Shestakova, A.Yu. Mayorov. 9th Edition (revised). Sakharnyi diabet. 2019; 22 (S1): 1–212. DOI: 10.14341/DM221S1 (in Russian).]
- IDF clinical practice recommendations for managing type 2 diabetes in primary care. 2017. https://www.idf.org/e-library/guidelines/128-idf-clinical-practice-recommendations-formanaging-type-...
- Diabetes Canada Clinical Practice Guidelines Expert Committee, Ekoe JM, Goldenberg R, Katz P. Screening for Diabetes in Adults. Can J Diabetes 2018; 42 (Suppl. 1): S16–S19. DOI: 10.1016/j.jcjd.2017.10.004.
- NICE guideline 2017. Type 2 diabetes: prevention in people at high risk. Public health guideline [PH38] 2017. https://www.nice.org.uk/guidance/ph38.
- Дедов И.И., Шестакова М.В., Галстян Г.Р. Распространенность сахарного диабета 2-го типа у взрослого населения России (исследование NATION). Сахарный диабет. 2016; 19 (2): 104–12. [Dedov I.I., Shestakova M.V., Galstian G.R. Rasprostranennost' sakharnogo diabeta 2-go tipa u vzroslogo naseleniia Rossii (issledovanie NATION). Sakharnyi diabet. 2016; 19 (2): 104–12 (in Russian).]
- Симонова Г.И., Мустафина С.В., Печенкина Е.А. Распространенность метаболического синдрома в Сибири: популяционное исследование в г. Новосибирске. Бюллетень СО РАМН. 2011; 31 (5): 100–6. [Simonova G.I., Mustafina S.V., Pechenkina E.A. Rasprostranennost' metabolicheskogo sindroma v Sibiri: populiatsionnoe issledovanie v g. Novosibirske. Biulleten' SO RAMN. 2011; 31 (5): 100–6 (in Russian).]
- Мenke A, Casagrande S, Geiss L et al. Prevalence of and trends in diabetes among adults in the United States, 1988–2012. J Am Med Assoc 2015; 314: 1021–9. DOI: 10.1001/jama.2015.10029
- Мainous AG, Tanner RJ, Baker R et al. Prevalence of prediabetes in England from 2003 to 2011: population-based, cross-sectional study. BMJ Open 2014; 4:e005002. DOI: 10.1136/bmjopen-2014-005002
- Defronzo RA. Banting Lecture From the triumvirate to the ominous octet: a new paradigm for the treatment of type 2 diabetes mellitus. Diabetes 2009; 58: 773–95.
- Cerasi E, Luft R. The prediabetic state, its nature and consequences – a look toward the future. Diabetes 1972; 21: 685–94.
- Halban PA, Polonsky KS, Bowden DW et al. Beta-cell failure in type 2 diabetes: postulated mechanisms and prospects for prevention and treatment. Diabetes Care 2014; 37: 1751–8.
- Khaw KT, Wareham N, Bingham S et al. Association of hemoglobin A1c with cardiovascular disease mortality in adults: the European Prospective Investigation. Ann Intern Med 2004; 141: 413–20.
- Ford ES, Zhao G, Li C. Pre-diabetes the risk for cardiovascular disease: a systematic review of the evidence. J Am Coll Cardiol 2010; 55: 1310–7.
- Weyer C, Bogardus C, Mott DM, Pratley RE. The natural history of insulin secretory dysfunction and insulin resistance in the pathogenesis of type 2 diabetes mellitus. J Clin Invest 1999; 104: 787–4.
- Шестакова М.В., Чазова И.Е, Шестакова Е.А. Российское многоцентровое скрининговое исследование по выявлению недиагностированного сахарного диабета 2-го типа у пациентов с сердечно-сосудистой патологией. Сахарный диабет. 2016; 19 (1): 24–9. DOI: 10.14341/DM7765 [Shestakova M.V., Chazova I.E, Shestakova E.A. Rossiiskoe mnogotsentrovoe skriningovoe issledovanie po vyiavleniiu nediagnostirovannogo sakharnogo diabeta 2-go tipa u patsientov s serdechno-sosudistoi patologiei. Sakharnyi diabet. 2016; 19 (1): 24–9. DOI: 10.14341/DM7765 (in Russian).]
- Widmer RJ, Lerman A. Endothelial dysfunction and cardiovascular disease. Glob Cardiol Sci Pract 2014; 2014 (3): 291–308. DOI: 10.5339/gcsp.2014.43
- Eringa EC, Serne EH, Meijer R et al. Endothelial dysfunction in (pre)diabetes: Characteristics, causative mechanisms and pathogenic role in type 2 diabetes. Rev Endocr Metab Disord 2013; 14 (1): 39–48. DOI10.1007/s11154-013-9239-7
- Vlachopoulos C. Aznaouridis K, Stefanadis C. Prediction of cardiovascular events and allcause mortality with arterial stiffness: a systematic review and meta-analysis. J Am Coll Cardiol 2010; 55 (13): 1318–27. DOI: 10.1016/j.jacc.2009.10.061
- Park HE, Choi SY, Kim MK et al. Cardio-ankle vascular index reflects coronary atherosclerosis in patients with abnormal glucose metabolism: Assessment with 256 slice multi-detector computed tomography. J Cardiol 2012; 60 (5): 372–6. DOI: 10.1016/j. jjcc.2012.07.005
- Wang J, Liu L, Zhou Y et al. Increased fasting glucose and the prevalence of arterial stiffness: a cross-sectional study in Chinese adults. Neurol Res 2014; 5: 427–33.
- Açar B, Ozeke O, Karakurt M et al. Association of Prediabetes With Higher Coronary Atherosclerotic Burden Among Patients With First Diagnosed Acute Coronary Syndrome. Angiology 2019; 70 (2): 174–80. DOI: 10.1177/0003319718772420
- Дедов И.И., Мельниченко Г.А. Эндокринология. Национальное руководство. М., 2018. [Dedov I.I., Mel'nichenko G.A. Endokrinologiia. Natsional'noe rukovodstvo. Moscow, 2018 (in Russian).]
- Hu G. The DECODE Study Group. Gender difference in all-cause and cardiovascular mortality related to hyperglycaemia and newly-diagnosed diabetes. Diabetologia 2003; 46 (6): 608–17.
- Brindle P, Emberson J, Lampe F et al. Predictive accuracy of the Framingham coronary risk score in British men: prospective cohort study. BMJ 2003; 327: 1267.
- D’Agostino R, Grundy S, Sullivan LM et al. Validation of the Framingham coronary heart disease prediction scores: results of a multiple ethnic groups investigation. Circulation 2008; 6: 743–53.
- Мясникова И.В., Древаль А.В., Барсуков И.А. Новый подход к проведению скрининга для выявления ранних нарушений углеводного обмена. Проблемы эндокринологии. 2011; 57 (1): 80–5. [Miasnikova I.V., Dreval' A.V., Barsukov I.A. Novyi podkhod k provedeniiu skrininga dlia vyiavleniia rannikh narushenii uglevodnogo obmena. Problemy endokrinologii. 2011; 57 (1): 80–5 (in Russian).]
- Brannick B, Wynn A, Dagogo-Jack S. Prediabetes as a toxic environment for the initiation of microvascular and macrovascular complications. Exp Biol Med (Maywood) 2016; 241: 1323–31.
- Stacey RB, Leaverton PE, Schocken DD et al. Prediabetes the association with unrecognized myocardial infarction in the multi-ethnic study of atherosclerosis. Am Heart J 2015; 170: 923–8.
- Hu FB, Stampfer MJ, Haffner SM et al. Elevated risk of cardiovascular disease prior to clinical diagnosis of type 2 diabetes. Diabetes Care 2002; 25: 1129–34.
- Coutinho M, Gerstein HC, Wang Y et al. Analysis of published data from 20 studies of 95,783 individuals followed for 12.4 years. Diabetes Care 1999; 22: 233–40.
- Smith NL, Barzilay JI, Shaffer D et al. Fasting and 2-hour post challenge serum glucose measures and risk of incident cardiovascular events in the elderly: Cardiovasc Health Study Arch Intern Med 2002; 162: 209–16.
- Bonora E, Kiechl S, Willeit J et al. Carotid atherosclerosis and coronary heart disease in the metabolic syndrome: prospective data from the Bruneck study. Diabetes Care 2003; 26: 1251–7.
- Dagogo-Jack S, Egbuonu N, Edeoga C. Principles and practice on non-pharmacological interventions to reduce cardiometabolic risk. Med Princ Pract 2010; 19: 167–75.
- Dagogo-Jack S. Endocrinology & metabolism: complications of diabetes mellitus. In: Singh AK, editor. Scientific American medicine. Hamilton: Decker Intellectual Properties, 2015.
- Papa G, Degano C, Iurato MP et al. Macrovascular complication phenotypes in type 2 diabetic patients. Cardiovasc Diabetol 2013; 12: 20.
- Roquer J, Rodríguez-Campello A, Cuadrado-Godia E et al. Ischemic stroke in prediabetic patients. J Neurol 2014; 261: 1866–70.
- Urabe T, Watada H, Okuma Y et al. Prevalence of abnormal glucose metabolism and insulin resistance among subtypes of ischemic stroke in Japanese patients. Stroke 2009; 40: 1289–95.
- Kernan WN, Viscoli CM, Inzucchi SE et al. Prevalence of abnormal glucose tolerance following a transient ischemic attack or ischemic stroke. Arch Intern Med 2005; 165: 227–33.
- Matz K, Keresztes K, Tatschl C et al. Disorders of glucose metabolism in acute stroke patients: an underrecognized problem. Diabetes Care 2006; 29: 792–7.
- Qiao Q, Pyörälä K, Pyörälä M et al. Two hour glucose is a better risk predictor for incident coronary heart disease and cardiovascular mortality than fasting glucose. Eur Heart J 2002; 23: 1267–5.
- Tanaka R, Ueno Y, Miyamoto N et al. Impact of diabetes and prediabetes on the short-term prognosis in patients with acute ischemic stroke. J Neurol Sci 2013; 332: 45–50.
- Bamberg F, Hetterich H, Rospleszcz S et al. Subclinical Disease Burden as Assessed by Whole-Body MRI in Subjects with Prediabetes, Subjects with Diabetes, and Normal Control Subjects from the General Population: The KORA-MRI Study. Diabetes 2017; 1: 158–69.
- Huang Y, Cai X, Mai W et al. Association between prediabetes and risk of cardiovascular disease and all cause mortality: systematic review and meta-analysis. BMJ 2016; 355: i5953. DOI: 10.1136/bmj.i5953
- Cai X, Zhang Yu, Li M et al. Association between prediabetes and risk of all cause mortality and cardiovascular disease: updated meta-analysis. BMJ 2020; 370: m2297. DOI: 10.1136/bmj.m2297
- Рекомендации по ведению больных с метаболическим синдромом. М., 2013. С. 26–28. [Rekomendatsii po vedeniiu bol'nykh s metabolicheskim sindromom. Moscow, 2013. P. 26–28. (in Russian).]
- Garber AJ, Abrahamson MJ, Barzilay JI et al. Consensus statement by the American Association of Clinical Endocrinologists and American College of Endocrinology on the comprehensive type 2 diabetes management algorithm – 2017 executive summary. Endocr Pract 2017; 23 (2): 207–27.
- Salas-Salvadó J, Guasch-Ferré M, Lee CH et al. Protective Effects of the Mediterranean Diet on Type 2 Diabetes and Metabolic Syndrome. J Nutr 2016; 146 (4): 920S–927S. DOI: 10.3945/jn.115.218487
- Esposito K, Maiorino MI, Bellastella G et al. A journey into a Mediterranean diet and type 2 diabetes: a systematic review with meta-analyses. BMJ Open 2015; 5 (8): e008222.
- Monlezun DJ, Kasprowicz E, Tosh KW et al. Medical school-based teaching kitchen improves HbA1c, blood pressure, and cholesterol for patients with type 2 diabetes: Results from a novel randomized controlled trial. Diabetes Res Clin Pract 2015; 109 (2): 420–6.
- Salas-Salvadó J, Bulló M, Estruch R et al. Prevention of diabetes with Mediterranean diets: a subgroup analysis of a randomized trial. Ann Intern Med 2014; 160 (1): 1–10.
- Esposito K, Pontillo A, Di Palo C et al. Effect of weight loss and lifestyle changes on vascular inflammatory markers in obese women: a randomized trial. JAMA 2003; 289: 1799–804.
- Tuomilehto J, Lindstrom J, Eriksson JG et al.; Finnish Diabetes Prevention Study Group. Prevention of type 2 diabetes mellitus by changes in lifestyle among subjects with impaired glucose tolerance. N Engl J Med 2001; 344: 1343–50.
- Li G, Zhang P, Wang J et al.Cardiovascular mortality, all-cause mortality, and diabetes incidence after lifestyle intervention for people with impaired glucose tolerance in the Da Qing Diabetes Prevention Study: a 23-year follow-up study. Lancet Diabetes Endocrinol 2014; 2: 474–80.
- Gong Q, Zhang P, Wang J et al.; Da Qing Diabetes Prevention Study Group. Morbidity and mortality after lifestyle intervention for people with impaired glucose tolerance: 30-year results of the Da Qing Diabetes Prevention Outcome Study. Lancet Diabetes Endocrinol 2019; 7: 452–61.
- National Institute for Health and Care Excellence (NICE). Type 2 diabetes: prevention in people at high risk. Public health guideline [PH38]. Published date: July 2012. Last updated: September 2017. https://www.nice.org.uk/guidance/ph38/ chapter/Recommendations
- Goldberg RB, Temprosa MG, Mather KJ et al. Lifestyle and metformin interventions have a durable effect to lower CRP and tPA levels in the Diabetes Prevention Program except in those who develop diabetes. Diabetes Care 2014; 37 (8): 2253–60. DOI:10.2337/ dc13-2471
- Mohan M, Al-Talabany S, McKinnie A et al. Metformin regresses left ventricular hypertrophy in normotensive patients with coronary artery disease without type 2 diabetes mellitus – the met-remodel trial. Heart 2018; 104: A6. DOI: 10.1136/heartjnl-2018-BCS.6
- Vitale C, Mercuro G, Cornoldi A et al. Metformin improves endothelial function in patients with metabolic syndrome. J Intern Med 2005; 258 (3): 250-6. DOI: 10.1111/j.13652796.2005.01531.x
- Goldberg R, Temprosa M, Otvos J et al. Lifestyle and metformin treatment favorably influence lipoprotein subfraction distribution in the Diabetes Prevention Program. J Clin Endocrinol Metab 2013; 98 (10): 3989–98. DOI: 10.1210/jc.2013-1452
- Zhou L, Liu H, Wen X et al. Effects of metformin on blood pressure in nondiabetic patients. J Hypertens 2017; 35 (1): 18–26. DOI: 10.1097/HJH. 0000000000001119
- Diabetes Prevention Program Research Group. Long-term effects of lifestyle intervention or metformin on diabetes development and microvascular complications over 15-year follow-up: the Diabetes Prevention Program Outcomes Study. Lancet Diabetes Endocrinol 2015; 3 (11): 866–75. DOI: 10.1016/S2213-8587(15)00291-0
- Armato JP, DeFronzo RA, Abdul-Ghani M, Ruby RJ. Successful treatment of prediabetes in clinical practice using physiological assessment (STOP DIABETES). Lancet Diabetes Endocrinol 2018; 6 (10): 781–9.
- Holman RR, Coleman RL, Chan JCN et al. ACE Study Group Effects of acarbose on cardiovascular and diabetes outcomes in patients with coronary heart disease and impaired glucose tolerance (ACE): a randomised, double-blind, placebo-controlled trial. Lancet Diabetes Endocrinol 2017; 5 (11): 877–86. DOI: 10.1016/s2213-8587(17)30309-1
- Chiasson JL, Josse RG, Gomis R et al. STOP-NIDDM Trial Research Group: Acarbose treatment the risk of cardiovascular disease hypertension in patients with impaired glucose tolerance: the STOP-NIDDM trial. JAMA 2003; 290: 486–94.
- Torgerson JS, Hauptman J, Boldrin MN, Sjöström L. XENical in the prevention of diabetes in obese subjects (XENDOS) study: a randomized study of orlistat as an adjunct to lifestyle changes for the prevention of type 2 diabetes in obese patients. Diabetes Care 2004; 27: 155–61.
- DREAM (Diabetes REduction Assessment with ramipril and rosiglitazone Medication) Trial Investigators. Effect of rosiglitazone on the frequency of diabetes in patients with impaired glucose tolerance or impaired fasting glucose: a randomised controlled trial. Lancet 2006; 368: 1096–105.
- Zinman B, Harris SB, Neuman J et al. Low-dose combination therapy with rosiglitazone and metformin to prevent type 2 diabetes mellitus (CANOE trial): a double-blind randomised controlled study. Lancet 2010; 376: 103–11.
- NAVIGATOR Study Group. Effect of nateglinide on the incidence of diabetes and cardiovascular events. N Engl J Med 2010; 362: 1463–76.
- Ramachandran A, Snehalatha C, Mary S et al. Indian Diabetes Prevention Programme (IDPP) The Indian Diabetes Prevention Programme shows that lifestyle modification metformin prevent type 2 diabetes in Asian Indian subjects with impaired glucose tolerance (IDPP-1). Diabetologia 2006; 49: 289–97.
- Ramachandran A, Snehalatha C, Mary S et al. Pioglitazone does not enhance the effectiveness of lifestyle modification in preventing conversion of impaired glucose tolerance to diabetes in Asian Indians: results of the Indian Diabetes Prevention Programme-2 (IDPP-2). Diabetologia 2009; 52: 1019–26.
- Tripathy D, Schwenke DC, Banerji M et al. Diabetes Incidence and Glucose Tolerance after Termination of Pioglitazone Therapy: Results from ACT NOW. J Clin Endocrinol Metab 2016; 101: 2056–62.
- Piepoli MF, Hoes AW, Agewall S et al.; ESC Scientific Document Group. 2016 European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of 10 societies and by invited experts) Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR). Eur Heart J 2016; 37: 2315–81.
- American Diabetes Association. 4. Lifestyle management: Standards of Medical Care in Diabetes-2018. Diabetes Care 2018; 41: S38–S50.
- Evert AB, Boucher JL, Cypress M et al. Nutrition therapy recommendations for the management of adults with diabetes. Diabetes Care 2014; 37: S120–S143.
- Inzucchi SE, Bergenstal RM, Buse JB et al. Management of hyperglycaemia in type 2 diabetes, 2015: a patient-centred approach. Update to a position statement of the American Diabetes Association and the European Association for the Study of Diabetes. Diabetologia 2015; 58: 429–42.
- Yates T, Haffner SM, Schulte PJ et al. Association between change in daily ambulatory activity and cardiovascular events in people with impaired glucose tolerance (NAVIGATOR trial): a cohort analysis. Lancet 2014; 383: 1059–66. DOI: 10.1016/S0140-6736(13)62061-9
- Cosentino F, Grant PJ, Aboyans V et al. ESC Scientific Document Group 2019 ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J 2020; 41: 255–323. DOI: 10.1093/eurheartj/ehz486
